PD Dr. Elke Maurer
Dr. Carmen Heinz
Dr. Franziska Zwecker
Dr. Bela Braag
Axel Lust
Dr. Nicolas Gumpert
Fachärzte für Orthopädie
Privatpraxis
für Orthopädie, Sportmedizin, ärztliche Osteopathie, Akupunktur und manuelle Medizin
direkt am Kaiserplatz
Kaiserstraße 14/Eingang Kirchnerstraße 2
60311 Frankfurt am Main

Ein S1 Syndrom ist ein weit verbreitetes Krankheitsbild was mit einer deutlichen Lebensqualitätseinschränkung einhergeht.
Nur unter optimaler Behandlung ist sind Langzeitschäden wie Sensibilitätsstörungen und Lähmungen zu verhindern und eine schmerzfreie Wiederherstellung möglich.
Gerne Beraten Sie die Frankfurter Wirbelsäulenspezialisten von Lumedis in einem Termin.
Dieser Artikel wurde durch Dr. Nicolas Gumpert veröffentlicht.
Er ist regelmäßiger Interviewpartner im Hessischen Rundfunk und dem ZDF.
Dr. Nicolas Gumpert ist Facharzt für Orthopädie hat sich auf die nichtoperative Behandlung von Wirbelsäulenerkrankungen und im speziellen dem S1 Syndrom spezialisiert.
Sein Ansatz ist durch gezielte Trainingsmaßnahmen Beschwerden im Bereich der Wirbelsäule so zu entlasten, dass der S1 Nerv nicht mehr "geärgert" wird.
Gerne berät Sie Dr. Gumpert in einer umfangreichen Beratung.
Leider kann es aufgrund der vielen Terminanfragen zu Verzögerungerung in der Terminvereinbarung geben.
Wir hoffen auf Verständnis!
Beim S1-Syndrom handelt es sich um einen Symptomkomplex, der durch eine mechanische Reizung oder Schädigung der Nervenwurzel S1 entsteht.
Der Begriff Nervenwurzel S1 beschreibt die Nervenfasern, die auf Höhe der Wirbelkörper LWK 5/S1 in das Rückenmark einstrahlen.
Beim S1-Syndrom treten für die S1-Nervenwurzel typische Beschwerden auf.
Das Kardinalsymptom sind Rückenschmerzen, die sogenannten „Ischiasschmerzen“.
Die häufigste Ursache ist ein Bandscheibenvorfall auf Höhe der Wirbelkörpersegmente L5/S1.
Des Weiteren kann jedes Krankheitsbild, das zu einer Einengung der Nervenwurzel S1 führt, ein S1-Syndrom hervorrufen.

Abbildung eines Bandscheibenvorfalls
Ein S1-Syndrom entsteht durch eine Einengung / Schädigung der Nervenwurzel S1.
Für eine Kompression der Nervenfasern kommen verschiedene Ursachen infrage.
Die häufigten Ursachen sind:
Sie sind mit dem Behandlungsfortschritt Ihres S1 Syndroms nicht zufrieden, Sie suchen eine zweite Meinung oder einen anderen Behandlungsansatz?
Gerne übernehmen die Frankfurter Wirbelsäulenspezialisten von Lumedis Ihr S1-Syndrom.
Wichtig ist, dass die Ursache für Ihr S1 Syndrom eindeutig geklärt ist, damit wir Ihnen mit zielgerichten Übungen helfen können.
Lumedis Privatpraxis
für Orthopädie, Sportmedizin, ärztliche Osteopathie, Akupunktur und manuelle Medizin
direkt am Kaiserplatz
Kaiserstraße 14/Eingang Kirchnerstraße 2
60311 Frankfurt am Main
Die häufigsten Symptome eines S1-Syndromes sind:
Jede Nervenwurzel versorgt bestimmte Bereiche der Haut mit ihren sensiblen Fasern.
Das für die Nervenwurzel S1 zugehörige Dermatom umfasst Teile der Außen- und Rückseite von Po, Oberschenkel, Knie, Unterschenkel, den seitlichen Fußrand sowie die Kleinzehe.
Die Schmerzen können vom unteren Rücken und Gesäß bis in das Bein ziehen und somit das gesamte Dermatom der Nervenwurzel S1 betreffen.
Neben den plötzlich einschießenden, meist stechenden Schmerzen in diesem Bereich können Sensibilitätsstörungen auftreten, die gelegentlich ebenfalls als schmerzhaft empfunden werden.
Dazu gehören zum Beispiel ein Brennen oder Kribbeln.

MRT der LWS (horizontal, T2) mit einem Bandscheibenvorfall L5/S1:
Ein mögliches Symptom eines S1-Syndroms ist eine Muskelschwäche.
Genauer gesagt eine Parese, das heißt ein inkompletter Funktionsausfall eines Muskels.
Da die (Kenn)Muskeln typischerweise über mehrere Nervenwurzeln versorgt werden, kommt es bei einer Schädigung einer Nervenwurzel im Normalfall zu keiner vollständigen Muskellähmung (Plegie), sondern lediglich zu einer Muskelschwäche.
Bei dem S1-Syndrom können der
von einer Muskelschwäche betroffen sein.
Durch eine Parese der Muskeln, die für eine Fußsenkung verantwortlich sind, kann es bei einem S1-Syndrom zu einer Fußsenkerschwäche kommen.
Diese äußert sich durch eine Schwäche bei dem Versuch, den Fuß zu senken oder dem Unvermögen, auf den Zehenspitzen zu stehen oder zu laufen (Zehenstand nicht möglich).
Die Kraft sollte immer im Stand (ein-und beidseitig, rechts/links) und im Liegen überprüft werden, um das Ausmaß der Fußsenkerschwäche bestimmen zu können.
Diskrete Paresen fallen im Einbeinstand zuerst auf, da Patienten im Liegen Kraftdefizite noch relativ gut kompensieren können.
Typischerweise kann der Betroffene bei einer Fußsenkerschwäche bei einem ausgeprägten S1 Syndrom nicht mehr einbeinig auf die Zehenspitze stellen.
Man kann mit leichter Unterstützung an einer Türklinke feststellen, wie ausgeprägt die Fußsenkerschwäche ist und wie sich diese im Verlauf entwickelt.
Eine Fußsenkerschwäche sollte immer von einem guten Orthopäden oder Neurologen beurteilt werden.
Eine Fußsehnkerschwäche bei einem S1 Syndrom hat meist eine gute Prognose, wenn Sie sich nach wenigen Tagen bessert.
Trotzdem sollte Sie in engmaschiger Kontrolle beim Spezialisten bleiben.
Umfangreichere Informationen erhalten Sie auch in unserem Artikel "Fußsenkerschwäche".
Folgende Muskelgruppen sind bei einem S1-Syndrom möglicherweise betroffen:
Die Folge eines S1 Syndrom kann ein abgeschwächter oder ausgefallener Achillessehnenreflex (ASR) sein!
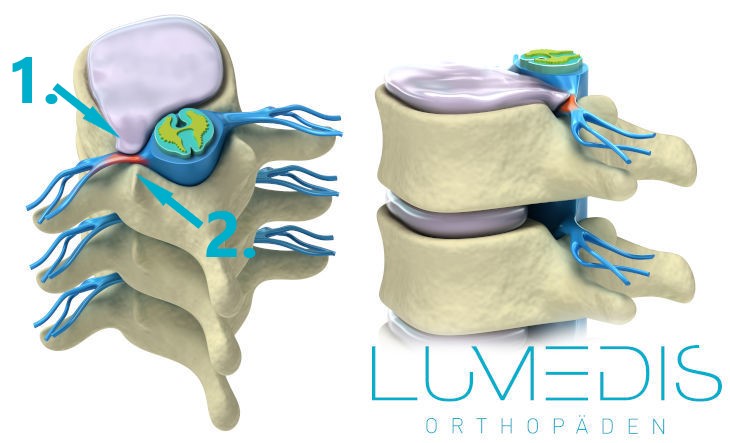
Abbildung eines Bandscheibenvorfall mit Druck auf die Nervenwurzel
Als Dermatom bezeichnet man den Bereich, den ein jeweiliger Nerv mit Gefühl versorgt.
Das Dermatom S1 läuft über das Gesäß, den hintern Oberschenkel, die Wade, den äußerer Knöchel zur laterale Fußkante (3.–5. Zehe).
In diesem Bereich spürt der Betroffene auch häufig den Schmerz im Bein.
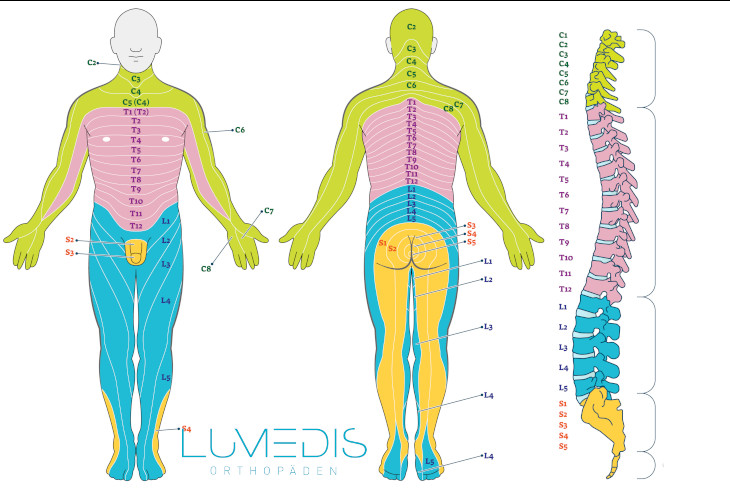
Dermatome vom Körper
Um bei S1-Syndrom-typischen Beschwerden die richtige Diagnose zu stellen, führt der behandelnde Orthopäde zunächst ein ausführliches (Anamnese-)Gespräch mit dem Patienten über die Beschwerden, Vorerkrankungen und -operationen.
Darauf folgt eine gründliche körperliche Untersuchung.
Dabei inspiziert der Arzt zuerst den unteren Rücken auf mögliche Verletzungs- oder Entzündungszeichen.
Spezifische neurologische Tests können durchgeführt werden.
Wichtig ist die Untersuchung von Nervendehnungsschmerzen anhand des Lasèque- und/oder Bragard-Zeichens.
Zudem werden die Reflexe untersucht.
Wichtig ist beim S1-Syndrom der Achillessehnenreflex, da dieser bei vorhandenem Syndrom gemindert sein kann oder sogar ganz ausfällt.
Motorische Einschränkungen können durch Steh- und Gehversuche geprüft werden.
Der Arzt lässt den Patienten im Hacken- und Zehenspitzengang laufen.
Eine Unfähigkeit auf den Zehenspitzen zu stehen spricht für das Vorhandensein eines S1-Syndroms.
Desweiteren werden sensible Störungen untersucht.
Dabei wird das Gefühlsvermögen beider Beine im Seitenvergleich untersucht.
Bei Auffälligkeiten kann eine weitere, bildgebende Diagnostik wie
nötig sein.
Bei akuten Rückenschmerzen ohne Anzeichen von Risikofaktoren ist eine Bildgebung nicht zwingend notwendig.
Die Anfertigung von Röntgenbildern ist bei Verdacht auf ein S1-Syndrom indiziert, wenn der Betroffene unter äußerst starken und/oder therapieresistenten Schmerzen leiden.
Bei „Red-flags-Symptomatik“ wird meistens zunächst geröntgt.
„Red-flag-Symptome“ sind bei einem S1-Syndrom:
Die Röntgenbilder der Lendenwirbelsäule werden in zwei Ebenen durchgeführt, gegebenenfalls zusätzlich dazu Funktionsaufnahmen.
Eine MRT-Untersuchung ist die diagnostische Untersuchungsmethode der Wahl bei fraglichen Nervenverletzungen.
Insbesondere bei „Red-flag-Symptomen“ ist die MRT indiziert.
Ein Bandscheibenvorfall auf Höhe LWK 5/S1 zeigt sich durch sklerosierte, dehydrierte Bandscheiben bei Bandscheibendegeneration und ein Bandscheibenprolaps ist beispielsweise als Herniation in den Aufnahmen zu erkennen, typischerweise mit umliegendem Ödemsaum.
In der MRT können die Nervenstrukturen sehr gut erfasst werden und somit Kompressionen verbildlicht werden.
Auch andere Ursachen für eine Kompression der S1-Nervenwurzel, wie ein Tumor oder degenerative Wirbelsäulenveränderungen können dargestellt werden.
Weitere Informationen finden Sie im Artikel Magnetresonanztomographie der LWS.

MRT der LWS (seitlich, T2) mit einem Bandscheibenvorfall L5/S1:
Meistens liegt dem S1-Syndrom ein Bandscheibenvorfall im Übergangsbereich der Lendenwirbelsäule zum Kreuzbein zugrunde.
Mehr als 90% der Bandscheibenvorfälle werden konservativ behandelt.
Die konservative Therapie eines Bandscheibenvorfalls umfasst eine
Minimalinvasive Eingriffe wie eine periradikuläre Therapie (PRT) können die Beschwerden lindern.
Wichtig ist, dass eine Bettruhe und körperliche Schonung verhindert werden.
Eine gezielte Bewegung ist wichtig, um eine Verschlimmerung der Beschwerden vorzubeugen.
Dafür eignen sich trainingstherapeutische Übungen die gezielt auf den Patienten abgestimmt werden.
In schweren Fällen können operative Eingriffe notwendig sein.
Eine Operation ist bei einem S1-Syndrom angeraten, wenn
Allerdings ist das S1-Syndrom in 90% der Fälle sehr gut konservativ therapierbar.
Welcher Behandlungsweg eingeschlagen werden sollte, muss immer gemeinsam mit dem Wirbelsäulenspezialisten und dem Betroffenen gut abgesprochen werden.
Der operative Weg hat bekanntermaßen Risiken, aber auch bei einem sehr erfahrenen Wirbelsäulenspezialisten kann bei der Empfehlung zur konservativen Therapie einen bleibenden Schaden (insbesondere eine dauerhafte Fußsenkerschwäche) nicht immer verhindert werden.
Den Betroffenen muss klar sein, dass ein operativer oder konservativer Weg bei einer fehlerhaften Einschätzung einen Dauerschaden an den Fußsenkern zu Folge hat.
Leider kann auch der beste Wirbelsäulenspezialist mit seiner Einschätzung des besten Behandlungsweges falsch, was zeitlich gesehen keine Behandlungsfehler ist, da keine Spezialist zu 100% eine richtige Einschätzung haben kann. Jeder Spezialist der das behauptet ist unseriös.
Lumedis bemüht sich durch alle Maßnahmen die Einschätzung über den Erkrankungsverlauf so präzise wie möglich zu machen.
Gerade bei Bandscheibenvorfällen, Muskelverhärtungen oder Fehlstellungen und besonders dem S1 Syndrom bietet die Osteopathie eine hervorragende konservative und risikoarme Alternative zur Operation.
Dadurch, dass Osteopathen den Fokus auf einen ganzheitlichen Ansatz haben und ausschließlich mit den Händen arbeiten, sind sanfte Methoden und manuelle Techniken die Grundlage, um die Selbstheilungsprozesse des Körpers optimal zu unterstützen.
In der Behandlung mit durch unsere Spezialisten wird durch eine ausführliche Anamnese die meist unwissende Ursache bestimmt, um so eine ganz auf den Patienten abgestimmte Therapie zu entwickeln. Chronische Muskel- und Gelenkschmerzen werden dabei durch Lösung der Verspannungen, Faszientraining und Stärkung der an der Wirbelsäule liegenden Mukeln gelindert.
Weitere Informationen zur Osteopathie finden Sie hier:
Bei Lumedis behandelt osteopathisch die ärztliche Osteopathin nund Fachärztin für Orthopädie Dr. Franziska Zwecker.
Lumedis Privatpraxis
für Orthopädie, Sportmedizin, ärztliche Osteopathie, Akupunktur und manuelle Medizin
direkt am Kaiserplatz
Kaiserstraße 14/Eingang Kirchnerstraße 2
60311 Frankfurt am Main
Eine sehr gute Möglichkeit ein S1-Syndrom konservativ zu behandeln ist die Triggerakupunktur.
Bei der Triggerakupunktur werden aktivierte Muskelpunkte zur Entspannung gebracht.
Dabei wird die Nadel in den Muskel eingebracht und ein sogenannter Twitch oder "local twitch response" ausgelöst, dass der Betroffene durch ein lokales Muskelzucken spürt.
Die häufigsten Muskeln die beim S1-Syndrom akupunktiert werden sind der
Weitere Informationen finden Sie im Artikel Triggerakupunktur.
Die periradikuläre Therapie (PRT) ist eine minimalinvasive Behandlung bei radikulären Schmerzen.
Radikuläre Schmerzen sind Schmerzen, die auf die gereizte Nervenwurzel zurückgeführt werden können.
Die Behandlung findet unter Kontrolle einer bildgebenden Methode statt, wie einer Röntgendurchleuchtung, Computertomographie (CT) oder Magentresonanztomographie (MRT).
Der behandelnde Orthopäde kann damit das betroffene Segment der Wirbelsäule periradikulär darstellen und die Nadel positionieren.
Die Nadelspitze wird nah an die gereizte S1 Nervenwurzel eingeführt und darüber Medikamente eingespritzt.
Typischerweise werden ein Lokalanästhetikum und ein Steroid (Cortison) verwendet.
Mittlerweile ist auch möglich die periradikuläre Therapie (PRT) unter MRT-Kontrolle durchzuführen, was den Effekt der Strahlenfreiheit hat.
In der Regel sind drei Anwendungen im Abstand von einer Woche notwendig.
Weitere Informationen erhalten Sie unter unserem Artikel zur periradikuläre Therapie (PRT).
Cortison hat aufgrund seiner entzündungshemmenden Wirkung ein breites Einsatzspektrum.
Beim S1-Syndrom kann es indiziert sein, wenn therapieresistente Schmerzen vorliegen.
Typisch ist der Einsatz von Kortison (in Kombination mit einem Betäubungsmittel) als Injektion im Rahmen einer periradikulären Therapie als Kortisonspritze gegeben.
Liegen Lähmungen im Versorgungsgebiet der S1-Nervenwurzel vor, kann man neben der Kortisonspritze auch einen orale Cortisonstoßtherapie in Erwägung ziehen.
Kinesiotape ist ein elastischer Tapeverband aus selbstklebendem, dehnbarem Material.
Das Tape wird therapeutisch angewendet und dient der gezielten Beeinflussung von Muskulatur.
Damit können Muskeln ruhiggestellt und schmerzhafte Überlastung vermieden werden.
Bei Lumedis wird das Kinesiotape durch speziell und regelmäßig geschultes Personal angelegt.
Weitere Informationen finden Sie im Artikel Kinesiotape.
Die Dauer eines S1-Syndroms kann ganz individuell verlaufen.
Ein akutes S1-Syndrom beziehungsweise eine Episode eines S1-Syndroms kann einige Tage dauern.
Abhängig von der Ursache und Behandlung kann der Zeitraum ein bis zwei Monate sein, bis die Beschwerden vollkommen abgeklungen sind.
Insbesondere bei einem Bandscheibenvorfall der LWS können mehrere Monate bis zur Beschwerdefreiheit vergehen.
Wichtig ist ein kontinuierliches Training zur Stabilisierung der Rückenmuskulatur zur Vorbeugung eines Rezidivs oder neuen Schäden.
Die Dauer der Krankschreibung wird von zwei Faktoren bestimmt:
Das individuelle Beschwerdebild eines S1-Syndroms kann von Person zu Person ganz unterschiedlich ausfallen.
Gleichzeitig unterscheiden sich die Berufe.
Es gibt Berufe, in denen man viel sitzt, während man in anderen schwer körperlich tätig ist.
So ist jemand, der beruflich schwer arbeitet, nach einem Bandscheibenvorfall länger krankgeschrieben, als jemand, der eine weniger körperlich anspruchsvolle Arbeit ausübt.
Der Begriff S1-Syndrom beschreibt den Symptomkomplex, der bei einer Reizung oder Schädigung der Nervenwurzel S1 entsteht.
Ein Bandscheibenvorfall auf Höhe des Lendenwirbelkörpers 5 und dem Beginn das Os sacrum ist die häufigste Ursache für die Entstehung eines S1-Syndroms.
Dabei verlagern sich Anteile der Bandscheibe meistens nach hinten und zur Seite.
Häufig wird dadurch die Nervenwurzel S1 eingeklemmt, da diese dort das Rückenmark verlässt.
Abhängig von der Richtung des Bandscheibenvorfalls kann aber auch die Nervenwurzel von L5 mit Ausbildung eines L5-Syndroms entstehen oder ein gemeinsames Vorkommen eines L5- und S1-Syndroms.
Das L5 Syndorm macht ähnliche Beschwerden wie das S1 Syndrom.
Nur sind die Kennmuskel und Dermatome beim L5 Syndrom unterschiedlich.
Ein sportmedizinischer Check kann muskuläre Dysbalancen detektieren und Folgeerkrankungen vorbeugen.
Eine muskuläre Dysbalance beschreibt ein Ungleichgewicht zwischen den muskulären Spielern und Gegenspielern, zum Beispiel Beuger und Strecker im Rumpf.
Eine solche Dysbalance kann zu einer vermehrten Belastung eines Gelenks führen. Insbesonders beim Stand wird die Rumpfmuskulatur gebraucht.Die Ledenwirbelsäule weist physiologisch ein Krümmung (Lordose) auf. Dies bedeutet, dass die Rückenmuskulatur stärker als die Bauchmuskulatur sein muss.
Mit diesem Check können die maximalen Kraftwerte aller Wirbelsäulenmuskeln gemessen und muskuläre Dysbalancen aufgedeckt werden. Aufgrund dieser Dysbalancen kann der Spinalkanal (Wirbelkanal) eingeengt werden.
Es gilt mittels der erhobenen Daten den passenden Trainingsplan zu erstellen.
Lesen Sie mehr zu den Inhalten und Abläufen dieser Messung in dem Artikel: Kraftmessung
Die Elektromyographie (EMG) ist ein bildgebendes Verfahren. Sie dient der Messung der Aktivität eines Muskels und somit der Diagnostik von Muskelerkrankungen und dem den Muskel versorgenden Nerven.
Die EMG ist geeignet für die Unterscheidung bestimmter Nervenerkrankungen, Muskelschwächen, Nervenkompressionssyndromen wie dem S1-Syndrom und Verdacht auf Rückenmarkserkrankungen. Darüber hinaus hat die EMG therapeutische Relevanz bei sogenannten Biofeedback-Behandlungen durch Therapeuten.
Gemessen wird bei einem S1 Syndrom die sogenannten Rückenstrecker/Multifidis. In bestimmten Positionen wird analysiert, ob der Muskel aktiv ist und anschließend sich wieder entspannt. Zudem wird auch zwischen dem rechten und dem linken Rückenstrecker unterschieden. Aufgrund der ermittelten Daten wird dann ein entsprechender Trainingsplan für Sie erstellt.
Lesen weitere Informationen in dem Artikel: EMG-Elektromyographie
Die Wirbelsäulenvermessung ist eine Messung, die ohne Strahlenbelastung und Berührung rein lichtoptisch funktioniert.
Dafür wird der Betroffene mit dem Rücken vor dem Gerät platziert. Es wird ein Linienraster auf den Rücken des Betroffenen projiziert und von einer Kamera aufgezeichnet. Der Computer analysiert die Linienkrümmungen und errechnet hieraus ein drei- oder vier-dimensionales Bild von Rücken, Wirbelsäule und Beckenstellung.
Damit liefert die Messung Informationen über die gesamte Körperstatik und -haltung. Pathologien wie Verkrümmungen der Wirbelsäule und muskuläre Dysbalancen werden hiermit dargestellt.
Bei einem S1 Syndrom liegt der Verdacht nahe, dass ein Engpass aufgrund einem vermehrtem Hohlkreuz vorliegt. Ist dies der Fall, wird eine weitere Messung mit einer aktiven Streckung der Lendenwirbelsäule gemacht, um den Ausprägungsgrad der Hyperlordose (Hohlkreuz) darzustellen.
Im weiteren Verlauf werden dann die entsprechenden Übungen für diese Stellung demonstriert.
Lesen Sie mehr zu dieser Messung in dem Artikel "Wirbelsäulenvermessung".
Übungen spielen bei Rückenschmerzen eine wichtige Rolle, um diese langfristig zu beseitigen. Insbesondere, wenn ein Bandscheibenvorfall der Lendenwirbelsäule für die Beschwerden ursächlich ist, können gezielte Übungen helfen, die Symptome zu lindern.
Bei Schmerzen neigt der Mensch unwillkürlich zu einer Schonhaltung. Bei einem Bandscheibenvorfall kann eine schmerzbedingte Schonhaltung die Schmerzen langfristig verschlimmern und chronifizieren. Deshalb ist es ratsam, die Muskulatur von Bauch und Rücken gezielt zu stärken, um den Rücken zu stabilisieren, die Beschwerden zu lindern und langfristig Rezidive vorzubeugen.
Bei den Trainingsmaßnahmen ist wichtig, Spieler und Gegenspieler zu kräftigen, in diesem Fall Bauch und Rücken. Gut eignen sich Bauchmuskelübungen wie Sit-Ups und statische Übungen wie Armstütz mit wechselndem Arm- und Beinheben oder Unterarmstütz (Plank). Auch Rudern eignet sich hervorragend. Nach den Übungen sollte man die trainierte Muskulatur schonend dehnen und die gelenke mobilisieren.
Da die Rehabiliation mit Übungen nach einem S1 Syndrom vergleichbar mit einem Bandscheibenvorfall L5/S1 abläuft, finden Sie weitere Übungen unter unserem Artikel Übungen nach einem Bandscheibenvorfall L5/S1.
Gerne erstellen wir bei Lumedis ihren persönlichen Trainingsplan und demonstrieren Ihnen die Übungen für eine fehlerfreie Ausführung!
Wir freuen uns, wenn Sie uns mit Bildmaterial unterstützen würden, was wir anonym auf Lumedis veröffentlichen dürfen.
Bitte räumen Sie uns in der Mail ein Nutzungsrecht ein, das Sie jederzeit wieder zurückziehen können.
Von Röntgenbildern / MRT´s / CT´s - wenn möglich die Originalbilder in großer Auflösung (bitte keine Bildschirmfotografien) schicken.
Damit helfen Sie anderen Ihre Erkrankung besser zu verstehen und einzuschätzen.
Bild bitte an info@lumedis.de.
Danke und viele Grüße
Ihr
Nicolas Gumpert
Wir beraten Sie gerne in unserer Sprechstunde!